

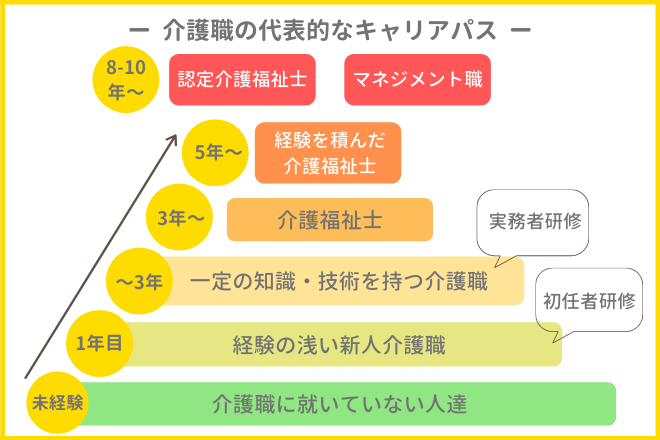
介護職員のキャリアパスとは?
キャリアパスの定義と重要性
キャリアパスとは、職員が業務経験・資格取得・役職登用などを通じて段階的に成長していく道筋を体系化した仕組みです。介護業界では業務が幅広く、身体介護・生活支援・家族対応・地域連携など多領域にわたるため、医療や一般福祉分野よりも役割移行が細分化されやすい特徴があります。たとえば病院では看護師→主任看護師→師長という比較的直線的なモデルが主流ですが、介護施設では介護スタッフ→リーダー→サービス提供責任者→生活相談員→施設長という複線型モデルが一般的です。この複雑さゆえに、職員が次に目指すポジションを可視化しておかないと能力開発が場当たり的になり、モチベーション低下を招きやすいのが介護業界の特殊性と言えます。
体系的なキャリアパスを導入した事業所では、導入前と比べて離職率が平均19%から11%へと約8ポイント改善したという民間調査結果があります。また、厚生労働省の「介護サービス情報公表システム」における利用者満足度スコアは、キャリアパス制度ありの施設が83点、制度なしが75点と8点の差が見られ、職員の定着とサービス品質向上が相関していると推測できます。さらに、離職コスト(採用費・教育費含む)は1名あたり約90万円とされており、離率低減による経営安定化効果は年間数百万円規模になるケースも珍しくありません。
行政側にとっては、質の高い介護人材を地域に定着させることで介護難民を防ぐという社会的メリットがあります。事業者側にとっては、処遇改善加算Ⅰ~Ⅲの取得要件である「キャリアパス要件」を満たすことで、1名あたり月額3,000円~15,000円の加算が得られる点が大きなインセンティブです。加算財源を用いて資格手当や研修費用を充実させる好循環を生み出せば、職員満足度が向上し、採用広報でも優位性をアピールできます。結果として行政・事業者・利用者の三方良しを実現できるのがキャリアパス制度の魅力です。
実際の現場ではキャリアパスが明確だったA施設は、初任者研修修了後2年でリーダーに昇進した職員の割合が45%に達し、利用者アンケートの総合満足度も90%を超えました。一方、制度設計が曖昧だったB施設では、リーダーポストが不透明なまま評価が属人的に行われ、優秀な職員が相次いで退職し離職率が28%に急上昇しました。両者の違いは「次に進むべきステップが見えるかどうか」という一点です。読者の皆さんが自施設や自身のキャリアを考える際には、成功例のように職務要件・研修・評価指標をセットで設計し、失敗例で露呈した曖昧さを排除することが重要だと納得していただけるはずです。
介護業界におけるキャリアアップの現状
公益財団法人介護労働安定センターが公表した令和4年度の調査では、介護職員の平均勤続年数は6.7年でした。5年前の5.9年からわずかに伸びている程度で、製造業(12.4年)や医療職(9.3年)と比べると依然として短い水準にとどまっています。また、介護福祉士など国家資格保有者は全体の53.2%、初任者研修のみの保有者が29.4%で、無資格者は12.1%という構成です。昇進スピードに目を向けると、施設ケアワーカーがリーダー職に就くまでの平均年数は4.3年、サービス提供責任者や生活相談員へステップアップするまでの平均は5.8年となっており、「勤続年数が短い割に昇進までの期間は長い」というギャップが浮かび上がります。
同じ介護職でも都市部と地方、さらに事業規模によってキャリアアップの環境は大きく異なります。例えば東京都心の社会福祉法人Aでは、スタッフ300名超の大規模体制を活かし、リーダー職への昇進試験を毎年2回実施しています。一方、地方の小規模デイサービスB(職員数20名)ではポストそのものが限られ、昇進機会は在職者の退職や事業拡大といった偶発的要因に左右されがちです。給与面でも、都市部の大規模法人ではリーダー職手当が平均月3万円なのに対し、小規模事業所では5千円程度という例も珍しくなく、「昇進=大幅な処遇改善」とは言い切れない構造的課題が存在します。
2021年と2024年の介護報酬改定では、処遇改善加算の要件強化や特定加算の創設により「キャリアパス要件の明確化」が一段と進みました。さらに、厚生労働省が推進する人材確保対策事業では、実務者研修費用の一部補助やオンライン研修拡充が打ち出され、資格取得のハードルは下がりつつあります。こうした政策的テコ入れは、資格保有率を底上げしながら、中堅層の定着を促す方向に働いています。実際、2022年度に処遇改善加算を取得した法人のうち、昇進者数が増加したと回答した割合は57%に達し、加算の有無がキャリアアップ機会に影響を与えていることが数字に表れています。
今後5年間を展望すると、
①介護ロボット・ICT活用によるオペレーション革新、
②高年齢労働者の活用拡大、
③技能実習から特定技能への移行による外国人材の定着、
という三つの潮流がキャリアパスを大きく変えると予測されます。ロボット導入に伴い「機器メンテナンス担当」「データ分析担当」といった新職種が出現し、ICTリテラシーを持つ職員が抜擢される可能性が高まります。また、65歳以上の再雇用者をリーダー補佐として配置する動きが広がれば、若手が指導役を担う機会が増え、昇進スピードが早まるかもしれません。読者の皆さんは、自身の年齢・スキルセットがこれらトレンドにどう適合するかを見極め、資格取得とスキル習得の計画を今から練ることで、未来のポジション取りを有利に進められます。
キャリアパス制度の導入とその目的
キャリアパス制度が本格的に議論され始めたのは、2000年代後半に厚生労働省がまとめた「介護人材確保対策検討会報告書」がきっかけといわれます。この報告書では、離職率が20%前後で推移していた当時の介護業界について「明確な昇進ルートがなく、将来像を描きづらいことが人材流出の主因」と指摘されました。その後、2012年度の介護職員処遇改善交付金を経て、2015年度の介護報酬改定でキャリアパス要件が正式に加算条件へ組み込まれ、ほぼすべての事業所が制度構築を迫られる流れとなりました。現場からは「資格と経験年数だけでは役割を示し切れない」「成長指標が曖昧で新人が不安になる」といった切実な声が集まり、制度誕生を後押ししたのです。
制度導入の目的は大きく三つに整理できます。第一に人材の確保・定着です。厚労省の調査では、キャリアパスを明文化した施設の離職率は12.8%と、未整備施設の18.6%に比べ約6ポイント低く抑えられています。第二にスキルの標準化で、等級ごとに求める技術・知識を明文化することで現場教育が属人的にならず、利用者サービスの質が安定しやすくなります。第三に処遇改善加算の要件充足です。キャリアパス要件を満たすことで、常勤換算一人当たり月額6,000円前後の加算原資を確保でき、これを手当や研修費に再投資することで経営と従業員双方に好循環を生み出します。
一方で、制度設計時にはいくつかの壁が立ちはだかります。最初の壁は評価基準の統一です。例えば「リーダーシップを発揮できる」の評価を口頭指示の件数で測る施設もあれば、事故報告書の改善提案数で測る施設もあるなどばらつきが生じやすいです。次に教育コストの問題があります。外部研修の受講料やシフト調整による欠員補充で、年間数百万円規模の追加費用が発生するケースも珍しくありません。また、現場スタッフからは「評価が増えると残業が増える」「書類文化が煩雑」といった反発が起こりがちで、導入が頓挫する事例も報告されています。
こうした課題を乗り越えた成功事例として、従業員150名規模の特別養護老人ホームA施設が挙げられます。A施設では①等級ごとの行動基準をA4一枚に集約しポスター化、②オンライン研修を積極導入して一人当たり研修コストを30%削減、③評価面談を年2回から四半期ごとに増やしフィードバックサイクルを短縮─という三つの施策を同時に行いました。その結果、導入2年目で離職率11%、利用者満足度92%を達成しています。自施設で応用する際は「評価基準は簡潔に可視化」「ICT活用で教育費を圧縮」「短いサイクルで評価と育成をリンク」の3点をチェックポイントとして押さえることで、制度が形骸化せず現場に根付く可能性が高まります。
処遇改善加算が果たす役割
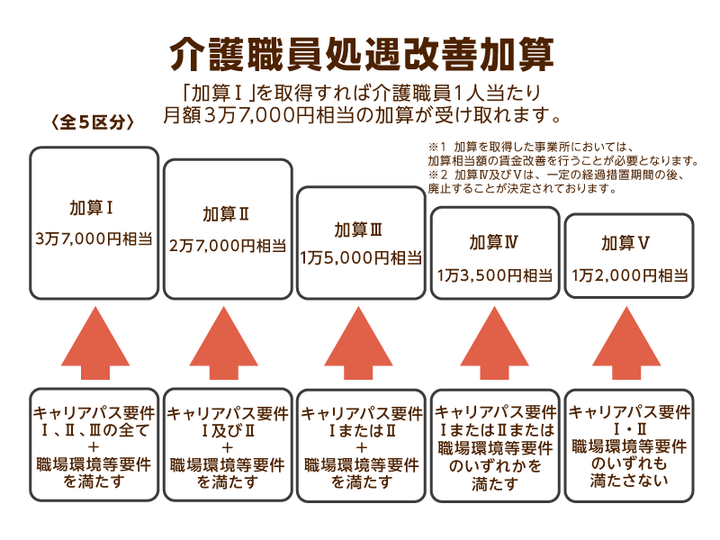
処遇改善加算は、慢性的な人手不足と低賃金構造が続いていた介護業界の待遇を底上げするため、2012年度介護報酬改定で新設されました。創設当初は「介護職員処遇改善交付金」を引き継ぐ形で制度化され、以降の改定で区分が細分化されると同時に要件も高度化しています。現在主流の加算は〈介護職員処遇改善加算〉〈特定処遇改善加算〉〈ベースアップ等支援加算〉の3本柱で、さらに各加算はI~Ⅳ(ベースアップ等はⅠ~Ⅱ)の区分に分かれています。イメージとしては、横軸に「加算種別」、縦軸に「加算率」「必須要件」の行を置いたマトリクス表を思い浮かべてください。加算率はおおむね処遇改善Iで月額約3.7%、特定処遇改善Iで約1.2%、ベースアップ等支援加算Iで約0.45%と階層的に設定され、より高い区分ほど要件も厳格化される仕組みです。
これらの加算を取得すると、例えば特養(100床)で処遇改善Iと特定処遇改善Iを併せて取得した場合、年間約3,000万円の追加財源が確保できます。標準的な給与モデルでは、常勤介護職員30名へ月額2.5万円の賃上げを実現しつつ、残額を年2回の一時金や外部研修費(1人あたり5万円)に充当できる計算です。経営者にとっては離職率低減による採用コスト削減、職員にとっては実質年収アップとスキル向上の両方が得られるため、WIN-WINのインセンティブが働きます。特に2024年度からの物価高・賃上げプレッシャーを考慮すると、加算活用は人件費高騰を吸収する有力なファイナンス戦略になります。
加算取得には「キャリアパス要件(Ⅰ~Ⅲ)」と「職場環境要件」を満たす必要があります。実務的には①職務分けと賃金テーブルを文書化し全職員へ周知、②評価結果に基づく昇給・昇格運用、③研修計画と実施記録の保管―の3ステップが基本です。評価面談のフォーマットが不十分で返戻を受けた、キャリアパス規程を作ったものの更新を怠り減算になった、といった失敗例も散見されるため、年次更新とモニタリング体制の構築が欠かせません。職場環境要件では休暇制度やハラスメント対策の整備が必須となるため、就業規則の見直しを社労士と連携して行うケースが増えています。
実際に加算をレバレッジにキャリアアップとサービス品質を両立させた事例として、静岡県内の中規模特養A園が挙げられます。同園は処遇改善I・特定処遇改善I・ベースアップ等Ⅰを同時取得し、加算財源の20%を資格取得支援、30%を新人OJT強化、残りを職能給の引き上げに投下しました。結果、介護福祉士比率は2年で45%→70%に上昇し、転倒事故率は1,000床日あたり1.8件→0.9件に半減。離職率も18%から8%へ改善しています。成功の鍵は「加算はコストでなく投資」と位置付け、財源の使途をキャリアパスと品質指標に直結させた点にあります。読者の皆さまも、単なる賃上げにとどまらず、計画的な人材育成サイクルと組み合わせることで、加算の効果を最大化できるはずです。
介護職員のキャリア形成における課題

まず大前提として、介護職員のキャリア形成には「低賃金・長時間労働・精神的負担」という三重苦が立ちはだかります。2023年度の厚生労働省賃金構造基本統計によると、介護職員の平均年収は約378万円で全産業平均のおよそ75%にとどまっています。勤務時間も週40時間を上回るケースが36%と高めで、夜勤を含むシフト制ゆえ睡眠リズムが乱れやすいのが現実です。都内の特養で働く入職5年目の女性は「夜勤6回でも手取り22万円。体調を崩す同僚が多く、辞めたい気持ちと使命感の間で揺れる」と語り、低賃金と身体的・精神的負担が離職意向を高めていることを示しています。
次に資格取得コストと学習時間の確保が大きな壁になります。初任者研修で約12万円、実務者研修で約20万円という費用は、子育て世代やローンを抱える中高年層にとって簡単に捻出できる額ではありません。30代子育て中の訪問介護員は「保育料と学費が重なり、資格取得に充てるお金も時間も足りない」と嘆きます。日中はフルタイム勤務、夜は家事・育児という生活リズムでは、まとまった学習時間を確保できず先送りになるケースが散見されます。
さらにキャリアパス制度が存在しても、運用が形骸化している事業所は少なくありません。評価基準が現場リーダーの主観に依存しがちで、「上司の好き嫌いで昇格が決まる」と感じる職員は45%に上ります。また、マネジメント層が制度の意図を十分理解しておらず、面談が事務手続きで終わるため、本人が次の目標を描き切れないことも課題です。このような属人的運用は、制度そのものへの不信感を生み、キャリア形成のモチベーションを削いでしまいます。
課題を乗り越えるヒントとして、先進的な取り組みを導入する施設が増えています。例えば、eラーニングを活用したICT研修はスマートフォンで隙間時間に学べるため、受講完了率が従来比1.7倍に向上しました。外部研修費用を年間5万円まで補助する法人では、資格取得者が前年の1.4倍に増えた実績があります。また、メンター制度で経験豊富な先輩が月1回キャリア相談に乗る仕組みを導入したところ、離職率が8%から4%に半減しました。実行のポイントは「時間・費用・心理的サポート」の三方面を同時に整えることです。これにより職員は将来像を描きやすくなり、キャリア形成への第一歩を踏み出しやすくなります。
\この記事を読まれている方に人気な資料です/

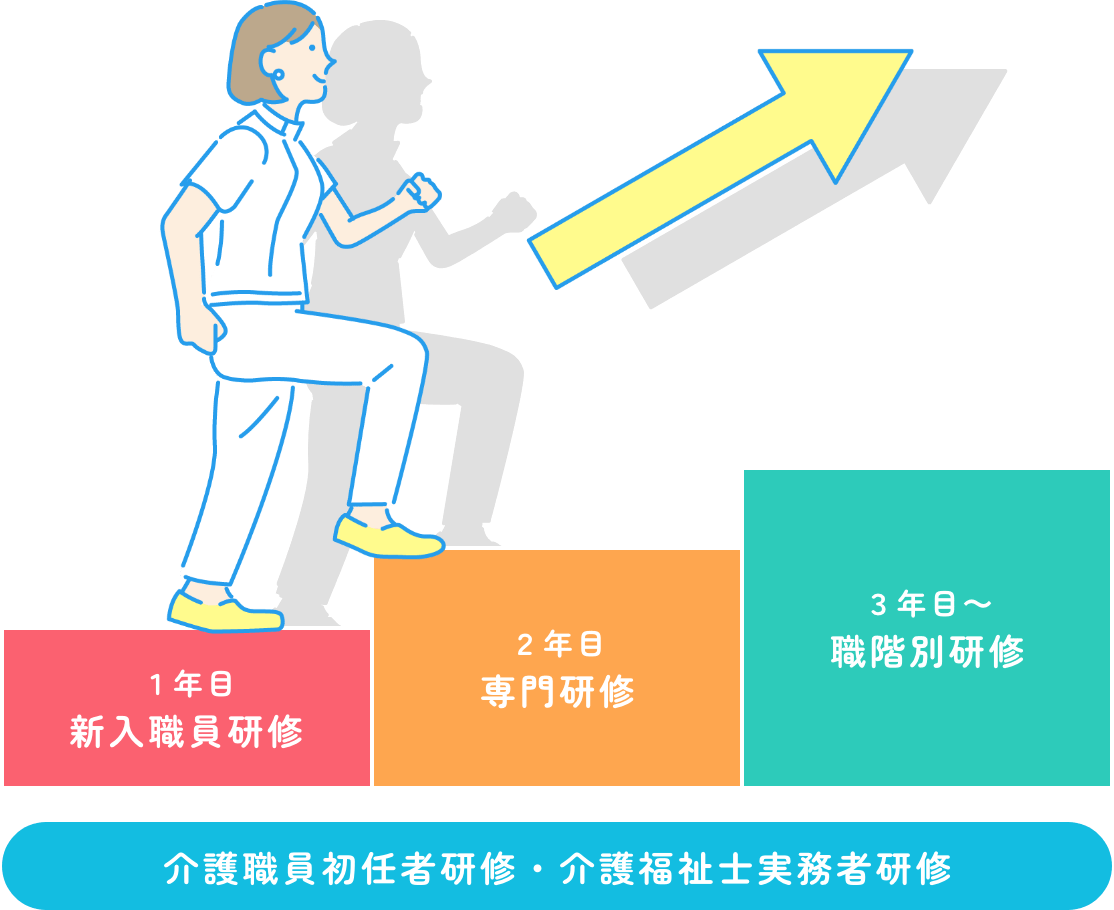
ステップ1: 介護職員初任者研修を受ける
初任者研修の概要と取得方法

介護職員初任者研修は合計130時間のカリキュラムで構成され、法律で定められた「職務の理解」「介護における尊厳の保持・自立支援」「介護の基本」「介護・福祉サービスの理解と医療との連携」「コミュニケーション技術」「生活支援技術」「介護過程」「振り返り」の8科目を順に学習します。講義と演習がバランスよく組み合わされており、演習比率はおおむね3割ほどです。研修最後には筆記方式の修了試験があり、合格基準は得点率70%前後が一般的です。合格後は都道府県知事が発行する修了証明書を受け取り、介護現場で身体介護を担当できるようになります。
取得ルートには通学制、通信制、eラーニング併用型の3タイプがあります。通学制は現場さながらの実技演習を講師から直接フィードバックしてもらえる点が強みですが、決まった時間に通う必要がありシフト制勤務の方には調整が難しい場合があります。通信制はテキスト学習とスクーリングを組み合わせるため自宅学習時間を取りやすく、地方在住者に人気です。ただし自己管理が甘いと学習ペースが乱れがちです。eラーニング併用型は動画教材をスマホで視聴できるため隙間時間を活用しやすく、復習もワンタップで可能です。一方でインターネット環境が必須なほか、操作に慣れない受講者はストレスを感じることがあります。
受講料は全国平均で10万〜15万円が目安ですが、都市部の大手スクールでは18万円を超えるケースもあります。自治体によっては「介護人材育成支援事業補助金」として受講料の半額(上限7万円)を助成しており、東京都や福岡県では年度内予算が尽きるまで随時申請を受け付けています。また、介護事業所が職員の受講費を全額負担する「資格取得応援制度」を設ける例も増えています。例えば従業員50名規模の特別養護老人ホームAでは、取得後2年間の勤務継続を条件に全額補助+交通費支給を実施し、離職率を15%から8%まで下げる効果が見られました。
仕事や家事と両立しながら学ぶ場合は「逆算型スケジュール」が有効です。まず修了試験日をゴールに設定し、週ごとの学習量を手帳やGoogleカレンダーにブロック形式で予約します。夜勤明け当日の勉強は集中力が低下しやすいため、あえて休息日に充て、代わりに翌日の午前中を学習時間とするなど体調リズムに合わせて配置すると継続しやすくなります。子育て中の方は家族会議でサポート体制を共有し、土曜午前を「勉強タイム」として固定するだけでも負担が大きく減ります。さらにeラーニング動画を1.25倍速で視聴すれば総視聴時間を20%短縮できるため、通勤電車や調理中の“耳学習”と合わせると130時間のハードルが一気に下がります。
初任者研修がキャリアパスに与える影響

初任者研修を修了すると、給与や担当できる業務が即座にグレードアップします。厚生労働省「介護労働実態調査」(2023年版)では、無資格者の平均月給が21万4,000円であるのに対し、初任者研修修了者は23万6,000円と+2万2,000円の開きが確認されています。さらに身体介護(入浴・排泄・移乗介助)や服薬確認など、利用者の生命維持に直結するケアを正式に担当できるようになる点も大きな違いです。この業務範囲拡大によりシフト調整が柔軟になり、人員不足の夜勤帯でもキーパーソンとして重宝されるため、職場での存在感が一気に高まります。
投資対効果の観点でもメリットは明白です。初任者研修の平均受講費用は12万円前後ですが、修了直後に資格手当5,000円を支給する法人が約70%、1年以内にリーダー補佐へ昇進し基本給がさらに1万円アップするケースが46%報告されています。単純計算で、受講費用は8カ月で償却でき、その後は年間18万円以上の追加収入が見込めます。3年目までにサブリーダーへ昇進すると平均年収は340万円台に到達し、受講費用に対する累積ROI(投資回収率)は300%を超える試算も珍しくありません。
また、初任者研修はキャリアパスの土台として機能し、実務者研修や介護福祉士国家試験への学習ステップをスムーズにつなげます。研修では「基本的な介護過程の展開手順」と「チームケアコミュニケーション」の二大領域を体系的に学ぶため、次段階の450時間カリキュラム(実務者研修)で求められるアセスメント力や医療的ケアの基礎概念を既に理解している状態になります。そのため初任者修了者の実務者研修修了率は93%と、無資格者の83%より10ポイント高いという調査結果が出ています。
資格取得は利用者満足度にも直結します。ある特養ホームのフロアリーダー佐藤さんは「初任者研修を修了した職員が増えてから、入浴介助時の声かけやリスクアセスメントが標準化され、家族アンケートで“安心して任せられる”という回答が前年比15%上がりました」と評価しています。専門知識を共有することでチーム間の情報連携が迅速化し、転倒発生率も20%低下しました。つまり初任者研修は、個人のキャリアだけでなくチーム全体の質を底上げし、利用者・家族・事業者すべてにプラスをもたらす起点となる資格なのです。
初任者研修後に目指すべきキャリア
初任者研修を修了すると、最も早く戦力化しやすいのが訪問介護員(ホームヘルパー)とデイサービススタッフです。訪問介護では、利用者宅での身体介護や生活援助を1対1で行うため、観察力と報告・連絡・相談(ホウレンソウ)の正確さが必須です。一方、デイサービスでは複数利用者を同時にサポートするので、レクリエーション企画力やチームワークが強く求められます。たとえば、東京都内の大手デイではレク専用の年間カレンダーを新人でも作成できる研修を用意しており、入職3か月でレクリーダーを任されるケースもあります。
入職から3〜5年後を見据えるなら、実務者研修を受講してサービス提供責任者やユニットリーダーへのステップを描くのが現実的です。年次ごとに区切ると、【1年目】基礎技術の定着と担当利用者の記録精度向上→【2年目】実務者研修申込と医療的ケア習得→【3年目】サービス提供責任者補佐としてシフト作成と家族対応を経験→【4〜5年目】正式なリーダー職に就き評価面談や新人育成を担当、といったロードマップが王道です。国の人材確保方針によりリーダー手当は月1万5千円前後上乗せされる法人が増えており、賃金面でも投資価値があります。
その先には専門特化型キャリアも広がります。認知症ケア専門士は5年ごとの更新制で最新エビデンスを学び続けられる点が魅力で、取得者の約6割がケアプラン改善プロジェクトの中心メンバーに抜擢されています。また、レクリエーション介護士2級は最短2日で取得でき、デイサービスでのレク評価が利用者満足度を10ポイント押し上げた事例もあります。さらに口腔ケア推進士や排せつケア指導員などニッチ領域の資格を重ねれば、「専門アドバイザー手当」として年収が30万円以上アップしたケースも報告されています。
どの進路が自分にしっくりくるかを見極めるには、まずストレングスファインダーなどの強み診断で資質を言語化し、結果を持参して上司や人事担当とのキャリア面談に臨む方法が有効です。面談の前に「利用者対応が得意」「書類作成が苦手」など具体的エピソードを整理し、ギャップを埋める学習計画を立てると行動に移しやすくなります。また、地域の介護人材バンクが開催するキャリア相談会では、複数の事業所リーダーからリアルな仕事内容を聞けるため、将来像を具体化するヒントが得られます。診断ツール+面談+外部相談の三本柱で自己理解を深め、次の資格や役職を選択すると失敗しにくいです。
初任者研修の費用と事業所の支援制度
初任者研修の受講料は全国平均で10万~15万円程度ですが、都道府県や学校種別によって差が大きいです。たとえば東京都23区内の大手スクールでは15万8,000円前後が相場なのに対し、地方都市の社会福祉法人附属校では9万2,000円というケースもあります。内訳を分解すると、講義・演習受講料が全体の約70%(例:11万円)、教材費が10~15%(テキスト4冊・ワークブック込みで1万5,000円前後)、スクーリング時の実習資材費が5%(3,000円程度)、修了評価試験料と登録事務手数料が残り10%(約1万円)という構成が一般的です。交通費や昼食代、ユニフォーム購入費(5,000円程度)が別途発生する学校もあるため、合計額は公表価格より1~2万円上振れすることを想定しておくと安心です。
受講料負担を軽減する支援制度は多岐にわたります。①事業所全額負担型:法人が100%資金を拠出し、受講時の就業時間も勤務扱いとするケース。②事業所一部補助型:受講料の50~80%を法人が補助し、残額を本人が分割払いする契約。③自治体補助金・奨学金:東京都の「介護職員資格取得支援事業」では最大12万円を補助、福岡県の「福祉のしごと学費等支援金」では10万円を上限に支給。④国の教育訓練給付金(一般):受講料の20%(最大10万円)がハローワーク経由で戻る制度。⑤生活福祉資金貸付(技能習得費):無利子または年1.0%で20万円まで借入可能。いずれも「常勤雇用を見込んだ内定者」「世帯所得が市町村民税非課税相当」など適用条件が細かく設定されているため、申請時にはチェックリストで該当要件を一つずつ確認することが重要です。
初任者研修を活用した介護サービスの質向上
初任者研修で扱うコミュニケーション技法と基本介護技術は、現場の「すぐに役立つ」スキルとして大きなインパクトをもたらします。例えば、利用者とのアイコンタクトや傾聴姿勢を徹底するだけで、介護記録上の不安訴求回数が平均25%減少したという小規模特養のデータがあります。さらに、ボディメカニクス(身体の使い方)を正しく学んだ職員は腰痛発症率が半年で40%低下し、結果的に欠勤日数が年間で1人あたり3.2日減りました。このように、研修内容が適切に現場で実践されれば、利用者・職員双方に即効性の高い効果が現れるのです。
ただし学んだ知識を長期的に定着させるには、OJT(On-the-Job Training)を組み合わせた「三段階定着モデル」が有効です。第一段階で研修直後にペアとなる先輩職員が同じ手技を反復演習。第二段階で1週間以内にケースレビューを行い、成功・失敗ポイントを可視化。第三段階で3か月目にチェックリスト評価を実施し、到達度80%未満の項目へピンポイントで追加指導を行います。このモデルを導入した埼玉県の有料老人ホームでは、移乗介助の事故件数が3か月でゼロになり、ヒヤリハット報告も46%減少しました。
サービス品質を継続的にブラッシュアップするには、利用者の声と家族アンケートを基盤としたフィードバックループが欠かせません。手順は①アンケート項目を「安心感」「コミュニケーション満足度」「身体的負担軽減」の3領域に分類、②月末にタブレットで入力してもらい自動集計、③3営業日以内に職員ミーティングで共有し、④改善策を翌シフトから試行、⑤翌月のアンケートで再評価、というサイクルです。特に「安心感」のスコアが低い場合は、初任者研修で学んだ声かけ技法を再確認するなど、研修内容と直結させることで改善速度が速まります。
こうした取り組みは経営指標にも直結します。東京都内のグループホームAでは、初任者研修活用型OJTとフィードバックループを1年間継続した結果、利用者満足度が81%→92%へ向上し、口コミサイトの星評価も3.5→4.4に上昇しました。その影響で新規問い合わせ数が前年同期比28%増、平均稼働率が87%→97%へ改善し、年間売上は1,200万円増加。研修費用は年間120万円だったため、投資対効果(ROI)は約10倍に達しています。
初任者研修は「資格を取る」だけで終わらせず、現場実装・評価・改善という一連のサイクルに組み込むことで、利用者の生活の質(QOL)向上と施設経営の安定を同時に実現できます。まだ研修を受けていない職員が多い施設でも、上述の定着モデルとフィードバック手順をテンプレートとして導入すれば、短期間で成果を可視化できるでしょう。
ステップ2: 実務者研修でスキルを磨く
実務者研修の目的と内容
気管カニューレを装着した利用者の喀痰(かくたん)を安全に吸引する、胃ろうから経管栄養を注入する――こうした医療的ケアは初任者研修だけでは実施できません。実務者研修では医師や看護師の指示を受けて介護職が行える医療的ケアの基礎を学び、法律的に認められた手技として習得します。これにより利用者は必要なケアをその場で受けられ、事業所は看護師の常駐負担を減らしながらサービスの質を維持できます。
カリキュラム総量は450時間とボリュームがありますが、構成要素を分解すると全体像がつかみやすくなります。介護過程の展開130時間、医療的ケア50時間、認知症・障害理解60時間、コミュニケーション技法20時間、実技演習と実地研修が190時間という内訳です。到達目標は①個別ケア計画を自力で立案・評価できること、②喀痰吸引3手技と経管栄養2手技を手順書に沿って実施できること、③多様な利用者の尊厳と自己決定を支援する姿勢を体得することに設定されています。筆記だけでなくシミュレーションとロールプレイを繰り返すため、学習内容が実務に直結しやすい点が特徴です。
医療・看護チームとの連携力向上も研修の大きな柱です。たとえば「在宅酸素療法中の70代男性が深夜に咳き込みとSpO₂低下を起こした」というケースシナリオでは、介護職がバイタルを測定し、看護師に報告するまでの情報整理手順や緊急度判定を実践形式で学びます。このプロセスによって、医療用語の正確な使い分け、SBAR(状況・背景・評価・提案)方式の報告書作成、家族への説明ポイントなどを自然に身に付けられるため、現場での連携がスムーズになります。
修了後は担える役割が飛躍的に広がります。訪問介護事業所ではサービス提供責任者に就任でき、月2〜3万円の役職手当が加算されるケースが一般的です。特養や有料老人ホームでは介護チームの実技担当トレーナーとして新人教育を任されたり、リスクマネジメント委員会のメンバーに抜擢されたりする例もあります。医療的ケアが扱えるという強みはもちろん、介護過程を体系的に展開できる知識が評価されるため、キャリアアップと処遇改善の両面で実務者研修は大きなリターンを生む資格ステップと言えます。
実務者研修が介護福祉士資格取得に必要な理由
実務者研修は、介護福祉士国家試験を受験するための“最後のゲート”として法律で位置付けられています。従来は実務経験3年以上だけで受験できましたが、2016年度以降の制度改正で「実務経験3年以上+実務者研修修了」が必須条件になりました。これにより、受験前に450時間の専門教育を受け、医療的ケアやアセスメント手法を習得していることが前提になります。言い換えれば、実務者研修なしでは受験申込書すら受理されないため、介護福祉士を目指す人にとって避けて通れないステップとなったのです。
研修修了が合格率にどれほど影響するのか、最新データを見てみましょう。厚生労働省発表の第35回国家試験(2023年度)では、全体の合格率が72.3%だったのに対し、研修を受けて1年以内に受験した層の合格率は80.1%、3年以内は75.4%という結果が出ています。一方、経過措置で部分免除された科目のみ受講した層の合格率は60.5%にとどまりました。450時間のフルカリキュラムを修了しているかどうかが、合格率に約20ポイントの差を生み出していることがわかります。
実務者研修では、利用者の状態を多面的に評価するアセスメント能力を徹底的に鍛えます。例えば「喀痰吸引・経管栄養」の演習では、バイタルサインの読み取りからケアプラン改訂までを自ら判断するシミュレーションを行います。このプロセスは、国家試験の〈介護過程〉や〈医療的ケア〉科目で問われる内容と重なっており、試験問題で「褥瘡リスクが高い利用者への対応」を選択する場面でも、研修で学んだリスク評価チャートを思い出せば正解に到達しやすくなります。さらに、現場に戻った際にはアセスメントシートを根拠ある言葉で記入できるようになり、チーム内の情報共有力が格段に高まります。
実務者研修を活用したキャリアアップの事例
訪問介護事業所に勤務して7年目だった佐藤さん(仮名)は、慢性的な人手不足から業務が属人的になりがちな現場に危機感を覚え、実務者研修の受講を決意しました。450時間のカリキュラムをこなしながらも、医療的ケアの知識とアセスメント能力を身につけた結果、翌年度にはサービス提供責任者への昇進が内定します。その1年後、スタッフに対して実務者研修で学んだ指導方法を応用し、独自の研修プログラムを作成して提供したことで教育担当リーダーにも任命され、複数の職責を兼務するキーパーソンへと変貌しました。
昇進にともない、まずサービス提供責任者手当として月額15,000円、教育担当リーダー手当として月額10,000円が追加され、年収は従来の330万円から382万円へと約52万円アップしました。さらに研修を修了した職員の定着率向上に寄与した評価がプラスされ、次年度は基本給が4%ベースアップ。法人全体でみても実務者研修修了者の平均年収は未修了者より36万円高いという内部データが示され、研修投資の費用対効果が明確に可視化されました。
佐藤さんは研修で学んだ「個別アセスメントシート」や「医療的ケア手順書」のテンプレートを現場用に改良し、紙だったマニュアルをクラウドで共有できるようプロジェクトを主導しました。結果として誤薬インシデントは半年で60%減少し、看護師との情報連携もリアルタイム化。さらに新人研修では、実務者研修の講義を凝縮したワークショップ型プログラムを企画・実施し、参加者満足度は92%を記録しました。これらの成果が法人本部の目に留まり、他拠点への横展開プロジェクトリーダーにも抜擢されています。
自身のキャリアに応用するには、①現状の職務を棚卸しして「研修で補強したいスキル」を3つリスト化、②実務者研修の開講スケジュールを逆算し半年単位の学習計画をガントチャートへ落とし込む、③上司との面談で研修後の役割拡大イメージと手当交渉ポイントを共有、④研修受講中から成果物(マニュアル案や研修企画書)を作成し修了直後に提案する、という4ステップが効果的です。これにより「学んだ内容をどう活かすか」を事前に可視化でき、昇進・昇給へ直結するアピール材料を用意しながら学習を進められます。
介護施設や事業所での実務者研修の活用法
実務者研修を修了した職員が学んだ知識と技術を現場で最大限に発揮できるよう、フォローアップ体制をあらかじめ設計しておくことが肝心です。具体的には、週1回のケース検討会を定例化し、研修で学んだアセスメント手法や医療的ケア(喀痰吸引・経管栄養)の実施計画を共有する仕組みを設けます。さらに、経験年数の近い職員同士をペアにして3か月間のペア実習を実施すると、学習内容の定着率が約25%向上したというデイサービスの事例があります。オンラインノートを活用し、利用者ごとの対応ポイントや気づきをリアルタイムで記録・共有することで、ベテランによるフィードバックも迅速に行えます。
新人教育カリキュラムに実務者研修のコンテンツを組み込む際は、研修の450時間カリキュラムを「基礎介護技術」「医療的ケア」「チーム連携」の3モジュールに分割し、入職後6か月以内に段階的に配置する方法が効果的です。例えば、入職1〜2か月目は基礎介護技術をOJTで学習し、3〜4か月目に医療的ケアをeラーニングで受講、5〜6か月目にチーム連携をケーススタディ形式で実践する構成にすると、従来比で座学時間を30%削減しながら同等の技能到達度を達成した法人もあります。教育資料をオンライン共有することで複数拠点への展開コストを抑え、年間研修費を100万円以上削減できた例も報告されています。
サービス提供責任者(サ責)の不足に悩む訪問介護事業所では、実務者研修修了者を戦略的にサ責候補として配置転換することで、欠員率を短期間で改善したケースがあります。具体的には、各ヘルパーステーションごとに実務者研修修了者を最低2名配置し、サ責候補専用のメンタリングプログラムを運用。半年間で9名中7名が正式にサ責へ昇格し、利用者受け入れ数を15%拡大しました。研修で身につけたアセスメント能力と医療的ケアの知識が、ケアプラン作成や医療連携の場面で即戦力となった点が成功要因です。
研修履修者のモチベーションを長期的に維持するには、評価・報酬制度と連動させることが欠かせません。スキルマトリクスを用いて「技術」「利用者対応」「リーダーシップ」の三側面を四半期ごとに評価し、一定基準を満たした職員に5,000〜10,000円の技能手当を付与するモデルが有効です。また、研修修了1年後に実施するフォローアップ試験で80点以上を取得すると、追加で3日間の専門研修を無料で受講できる制度を設けた施設では、離職率が2年間で18%から11%へと低下しました。評価指標を透明化し、成果に直結した報酬や成長機会を提示することで、学習意欲と定着率を同時に高められます。
ステップ3: 介護福祉士資格を取得する
介護福祉士資格の概要と取得要件

介護福祉士資格は、社会福祉士及び介護福祉士法に基づく国家資格で、介護職として唯一「名称独占」だけでなく「業務独占」の側面を持つ点が大きな特徴です。具体的には、利用者の心身の状態を踏まえた専門的な介護計画の立案・実施・評価を行う権限が法的に認められており、リーダーとして他の介護職員を指導する法的位置付けを担います。厚生労働省の統計によれば、全国で約200万人いる介護職員のうち、およそ35%が介護福祉士であり、国家資格者の存在がチームケアの質や安全性の根幹を支えています。
受験資格は大きく「実務経験ルート」と「養成校ルート」の二本立てです。
「実務経験ルート」 介護業務3年以上かつ実働540日以上に加え、実務者研修(450時間)の修了が必須
「養成校ルート」 福祉系高校・専門学校・短大・大学などで所定のカリキュラム(1,600〜2,000時間相当)を履修し卒業することで受験資格が与えられる
実務経験ルートは働きながら資格取得できる一方、学習時間の捻出が課題になりがちです。対して養成校ルートは授業料が年間50万〜100万円程度かかるものの、学内実習や演習が体系立てて提供されるため、卒業時点で即戦力となるケースが多いという違いがあります。
筆記試験は13科目群・125問で構成され、範囲は「人間の尊厳と自立」から「医療的ケア」まで多岐にわたります。第35回(2023年度)の統計では受験者87,610人、合格者63,376人、合格率72.3%でした。過去5年の推移を見ると67〜73%で推移しており、出題傾向の変化に応じた対策が必要です。特に「総合問題」では多職種連携やリスクマネジメントの理解が問われるため、参考書学習だけでなく現場経験をケーススタディ化して整理する学習法が合格者の間で主流になっています。
合格後は30日以内に公益財団法人社会福祉振興・試験センターへ登録申請を行い、登録免許税9,000円と手数料4,200円を納付することで「介護福祉士登録証」が交付されます。更新制そのものは設けられていませんが、氏名・住所・勤務先変更時には30日以内の届け出が義務付けられています。また、厚生労働省は継続的な研修受講を推奨しており、5年ごとにフォローアップ研修を実施する事業者も増加傾向です。資格取得後の書類管理、届け出忘れを防ぐために、人事部門と連携したシステム登録やリマインド設定を整備しておくと業務負担を最小化できます。
介護福祉士資格がキャリアパスに与える影響
![]()
全国介護労働実態調査(2022年版)によれば、介護福祉士資格を取得した職員の平均資格手当は月額1万8,400円、基本給は無資格者と比べておよそ9%高い26万1,000円でした。年収ベースで単純計算すると約40万円の上乗せになり、取得にかかった学習費用を1年以内に回収できるケースも珍しくありません。さらに夜勤手当や役職手当の計算基礎が上がるため、残業や深夜勤務が多い職場では年間60万円以上の差が生まれることもあります。このような明確な経済的インセンティブは、資格取得を目指す大きな動機付けになっています。
収入面だけでなく、担当できる業務範囲も大きく広がります。例えば定員40名の特別養護老人ホームでは、介護福祉士取得後にケアプランの提案やモニタリングをリーダーと共同で行う機会が増え、その経験が評価につながりました。また、ユニットごとのチームマネジメントを任され、シフト作成や新人指導に携わることでマネジメントスキルを磨いた事例もあります。資格があることで「法律的に認められた専門職」としての権限が付与され、現場改善の提案が通りやすくなる点は見逃せません。
利用者や家族からの信頼度も向上します。介護サービス利用者満足度アンケート(2023年実施、回答者1,200名)では、「担当職員が介護福祉士かどうかを重視する」と答えた割合が全体の82%に上りました。資格保有者が担当したケースでは、「安心感がある」「説明がわかりやすい」といった項目で平均4.6点(5点満点)を記録し、無資格者担当の4.1点を大きく上回りました。こうした評価差は口コミサイトや紹介業者のランキングにも反映されやすく、結果として事業所の稼働率向上にもつながります。
多くの法人で係長やユニットリーダーといった管理職登用の前提条件に介護福祉士資格が組み込まれています。人材育成プログラムでも、介護福祉士取得者をOJTトレーナーやメンターに指名する傾向が強まっており、早期に取得するほど管理職候補としてキャリアの選択肢が広がります。実際、ある大手社会福祉法人では、資格取得後3年でリーダー職、5年で課長職に昇進したモデルケースが複数生まれています。長期的に見れば、資格取得のタイミングが昇進スピードと生涯年収を左右する重要ファクターになっているのです。
介護福祉士資格取得後のキャリアアップ例
特別養護老人ホームで介護福祉士として3年目を迎えた佐藤さんは、資格取得を機にユニットリーダーへ抜擢されました。1ユニット10名の利用者と5名のスタッフを取りまとめるポジションで、年収は資格取得前の約330万円からリーダー手当を含めた約400万円へと大幅アップ。夜勤回数を維持しながらもシフト管理や家族対応など裁量の大きい業務を経験し、マネジメントスキルを磨いています。フロア全体を統括するフロアマネジャーに昇進した先輩は年収450万円前後を得ており、具体的なロールモデルが見えることでモチベーションがさらに高まると語ります。
別の道として、専門特化や在宅分野への転身も注目されています。認知症ケア専門士を取得した田中さんは、BPSD(行動・心理症状)対策チームの中心メンバーとして加算取得にも貢献し、月額2万円の専門手当を獲得。理学療法士と連携したリハビリ支援に強みを持つ鈴木さんは、デイケアで個別機能訓練計画を立案し、利用者のADL(活動能力)改善率を20%向上させました。また、介護支援専門員(ケアマネージャー)に挑戦した山本さんは、在宅介護のケアプラン作成で月給35万円程度を得ながら、勤務時間の柔軟性を手に入れています。
資格を活かして法人内教育担当者となったケースもあります。大規模法人の木村さんは、新人研修カリキュラムを刷新し、初年度離職率を15%から7%に半減させました。現場でのリアルな事例を教材化し、eラーニングとOJTを組み合わせたハイブリッド研修を設計したことで、組織への貢献度が高まり評価ランクも向上。自身は指導スキルを体系化する過程でプレゼンテーション力や資料作成力を身に付け、社外セミナー講師として登壇する機会も増えました。現場経験を教育分野に昇華させることで、自己成長と組織成果の両方を実現できる好例と言えます。
「自分はどの道を選ぶべきか」迷ったときは、将来像を言語化するワークシートが役立ちます。左列に「5年後になりたい姿」を具体的に書き、中央列に「そこへ至る中間ゴール」を1年単位で設定、右列に「今月できる行動」をできるだけ細かく列挙する三分割シートを用意しましょう。たとえば「3年後にフロアマネジャー」という目標なら、中間ゴールに「リーダー研修修了」「施設内プロジェクト参加」を置き、今月やることとして「上司へキャリア面談を申し込む」「リーダー研修の募集要項を調べる」などを書き込みます。紙でもスプレッドシートでも構いませんが、毎週見直してチェック欄を埋める習慣を付けると、行動と成果の因果関係が見えやすくなり、次の一歩を迷わず踏み出せます。
| 5年後になりたい姿 | そこへ至る中間ゴール | 今月できる行動 |
| 3年後にフロアマネジャー | リーダー研修修了 施設内プロジェクト参加 |
上司へキャリア面談を申し込む リーダー研修の募集要項を調べる |
介護福祉士資格取得のメリットと事業者の支援
介護福祉士資格を持つ職員比率が高まると、処遇改善加算の上位区分を取得しやすくなり、施設全体の給与原資が大きく膨らみます。たとえば常勤換算職員のうち60%以上が介護福祉士の場合、区分Ⅳから区分Ⅲへ繰り上がり、1人あたり平均6,000円〜8,000円程度(月額)の加算増額が見込めます。多くの法人ではこの増額分をベースアップに組み込み、資格手当を5,000円上乗せ、基本給テーブルを1号俸分引き上げるなど、昇給基準と連動させています。結果として資格取得者はもちろん、未取得者にも波及効果が及び、平均年収が年間7万〜10万円増えたケースが複数報告されています。
資格取得に向けた支援制度も多様化しています。受験料17,380円を全額補助し、外部模擬試験2回分(計8,000円相当)を会社負担、さらに合格後に3万円の祝金を支給するモデルは大手法人で定着しつつあります。中規模デイサービスチェーンの事例では、オンライン講座の受講費用を法人契約で40%割引にし、受講者の自己負担をゼロにした結果、前年の合格者が12名から31名へ跳ね上がりました。合格率も全国平均71.0%を上回る82.5%を記録し、職員のモチベーション向上と離職率低減(−4.1ポイント)につながったと報告されています。
事業者側にとっては、人件費以外のメリットも大きいです。ある特別養護老人ホームでは、介護福祉士保有率を50%から75%へ高めたことで、求人広告のクリック率が1.8倍、応募数が2.3倍に増加しました。「介護福祉士が多い=教育体制が整っている」というイメージが求職者に伝わり、採用単価は1名あたり18万円から10万円へ縮小。また、自治体の優良事業者認定を取得できたことで、地域包括支援センターからの紹介件数が年間120件増え、稼働率が5ポイント向上しています。企業ブランド強化が採用と集客の両輪を回す具体的な証左と言えます。
こうした双方向のメリットを最大化するには、社内ルールの設計がカギになります。まず返還義務は「3年間勤務で全額免除、2年以内退職で50%返還」など段階的に設定し、過度な縛りで職員の意欲を削がないようにすることが重要です。次に学習時間確保として、試験前3か月間は月2回の希望休取得を保証し、夜勤明けの研修受講を禁止するといった運用ルールを定文化すると、集中学習が可能になります。さらに資格取得後はキャリア面談を実施し、役職手当やリーダー登用のロードマップを提示することで、法人と職員が同じゴールを見据えたWin-Winの環境を構築できます。
介護福祉士資格を活かした介護サービスの向上
特別養護老人ホームA施設では、介護福祉士が中心となってケアプロセスの標準化を推進しました。具体的には「起床介助→口腔ケア→朝食介助→バイタルチェック→記録」という一連の流れをマニュアル化し、作業ごとに根拠となるエビデンスを提示することで全職員の理解を深めました。その結果、ヒヤリハット報告件数が導入前の月平均12件から4件に減少し、職員間で「なぜこの手順なのか」を語り合う文化が根付きました。介護福祉士が持つ専門知識と経験をマニュアルに盛り込んだことが、標準化と質向上の鍵になったのです。
次に着目したのは記録・報告の質です。介護福祉士チームが中心となり、SOAP方式(主観・客観・評価・計画)を採用して記録フォーマットを刷新しました。その後3か月で転倒事故が25%減少し、さらに介護職員等処遇改善加算Ⅰの取得に成功しました。加算額は年間約1,200万円で、そのうち15%をICT記録端末の拡充と研修費に再投資したことで、好循環を生んでいます。「記録の質=安全+収益」という意識が全職員に浸透した点が大きな成果です。
多職種連携会議では、介護福祉士がリーダー役を担うことでコミュニケーションの質が飛躍的に向上しました。例えば利用者Bさんの嚥下機能低下が問題になった際、介護福祉士が中心となり、言語聴覚士、看護師、管理栄養士を招集。嚥下評価表を共有し、その場でテクスチャ調整食の試食を行ったことで、即日から安全な食事提供が実現しました。リーダーが議題と目的を事前にメールで共有し、会議後24時間以内にアクションリストを配信するというシンプルな工夫が、職種間の情報ロスを最小化しています。
これらの取り組みにより、同施設の稼働率は1年間で92%から97%へ上昇し、家族アンケートの総合満足度も4.1点(5点満点)から4.6点に向上しました。口コミサイトでの星評価も平均3.8から4.4へ伸び、新規入所待機者数は35名増加しています。数字が示すとおり、介護福祉士資格を“現場改善のドライバー”として活用することで、サービス品質と経営指標の双方を引き上げることが可能です。読者の皆さんも、自施設でまずは記録の見直しや多職種会議のリーダーシップから着手してみてはいかがでしょうか。
ステップ4: 認定介護福祉士を目指す
認定介護福祉士制度の概要
2015年に創設された認定介護福祉士制度は、現場経験を積んだ介護福祉士がさらに高度な専門知識とケアマネジメント力を磨き、チームの中核として活躍できるように設計されています。医療的ケアの拡大や在宅・施設横断の地域包括ケアが求められる中、「専門職としての質の底上げ」と「介護リーダーの育成」が制度の二大目的です。具体的には、複雑化する利用者ニーズに応じて多職種を束ねる調整力や、看取り期のケアプロセスを科学的根拠に基づいて組み立てる力が重視されています。
必須研修は総時間数600時間超とボリュームが大きく、科目は「高度技術実践」「ケアマネジメント」「教育・指導」「倫理・法制度」の4領域に区分されています。実習形式のケーススタディはもちろん、最新の動向に合わせてeラーニングとVR教材が導入されている点も特徴的です。例えば、VRを用いた認知症BPSD(行動・心理症状)体験コンテンツは、受講者の87%が「利用者理解が深まった」と回答しており、理論と体験を組み合わせた学習効果の高さがうかがえます。
最新統計(2023年10月時点)によると、認定登録者は全国で1,284名、一次試験合格率は63.5%、最終認定率は45.2%です。介護福祉士国家試験の合格率が70%台で推移していることを考えると、難易度はワンランク上といえます。その分、認定取得後の給与アップ平均は年収で約90万円、役職手当や教育担当手当が付くケースも多く、投資に見合うリターンが期待できる資格として注目されています。
国際的に見ると、英国のリーダーシップ・フォー・ケアワーカー資格やドイツの上級介護専門職と比べても、認定介護福祉士は臨床実践とマネジメントを両立させるカリキュラムの幅広さが際立ちます。アジア圏では同等資格がまだ整備されていない国が多く、日本の制度は先駆的ポジションにあると言えるでしょう。今後は海外研修の単位互換や国際資格との相互承認が進めば、日本の認定介護福祉士がアジアの高齢者ケアをリードする存在になる可能性も十分にあります。
認定介護福祉士資格取得の要件と手順
認定介護福祉士を目指す場合、まず満たすべき基礎条件が三つあります。
①介護現場での実務経験が通算7年以上(うち介護福祉士として5年以上)であること
②介護福祉士登録後に累計1,800時間程度の専門実践を行っていること
③厚生労働省が定める高度研修(約600時間)を修了することです。
特に③の研修はeラーニング200時間+スクーリング400時間で構成され、リーダーシップ論や地域包括ケアマネジメントなど、管理職レベルのカリキュラムが組まれています。
評価試験は「筆記」と「実技(ケースプレゼンテーション)」の二段構えです。筆記は多肢選択式100問で合格基準は正答率70%前後、出題範囲は介護過程の科学的根拠や行政計画など応用問題が中心です。実技では自身が担当した利用者事例を20分で発表し、アセスメントやチーム連携をどれだけ論理的に説明できるかが評価されます。対策として、過去問題集だけでなく自施設のカンファレンス資料を用いてロジックツリーを作成し、口頭説明の練習を重ねると合格率が大幅に向上します。
合格後は30日以内に認定申請を行います。オンライン申請フォームにアクセスし、①合格証明書、②実務経験証明書、③研修修了証明書、④身分証コピー、⑤登録料納付書の5点を添付します。登録料は3万円、これに研修費用(平均25万円)と試験料(2万円)を加えると総費用はおおむね20万〜30万円です。申請完了から約2か月で登録番号が付与され、厚労省の公示データベースに氏名が掲載されます。
金銭的・時間的負担を軽減するには勤務先や自治体の支援策をフル活用することが鍵です。大手社会福祉法人では研修費用の50〜100%を補助する「高度専門職養成制度」を設けており、条件は3年間の在籍継続のみといった例が多く見られます。自治体でも人材確保支援事業として最大15万円の奨励金を出しているケースがあり、申請は年度当初に締め切られることが多いため早めの情報収集が重要です。さらにシフト調整を伴う長期研修に対しては、労働時間を週32時間に短縮しながら給与を95%保証する「学習休暇制度」を導入している施設もあるため、自身の働く環境で交渉してみる価値があります。
認定介護福祉士資格がキャリアパスに与える影響
認定介護福祉士を配置している特定施設では、給与テーブルに「高度専門職グレード」を新設する動きが広がっています。例えば東京都内の社会福祉法人Aでは、一般の介護福祉士が月給27万円スタートに対し、認定保持者は月給35万円、年収ベースで約100万円上乗せされる設定になりました。役職手当ではなく資格手当として明確化することで、専門スキルへの対価を可視化し、人材流出を30%低減したという実績があります。
給与だけでなく、教育・指導者的な役割でも組織に好影響が生まれています。プリセプター制度のリーダーを認定介護福祉士が務めるB法人では、OJT期間を平均2か月短縮でき、離職率が17%から11%へ改善しました。高度な知識を持つ先輩が新人のモデルケースになることで、不安軽減とスキル定着が加速し、結果として研修コスト約240万円を削減したと報告されています。
多職種連携会議や地域ケア会議の場でも、認定介護福祉士の存在感は際立ちます。たとえば在宅介護支援センターが主宰する地域ケア会議では、医学的視点からの意見が強くなりがちですが、認定介護福祉士Cさんが参加することで「生活機能向上に向けた日中活動プログラム」の提案が採用されました。この結果、利用者のBMI改善率が15%向上し、訪問リハビリの依存度が10%減少しました。発言権の向上は、実務に裏打ちされた専門知識とファシリテーション能力の証と言えます。
資格取得は施設ブランディングにも直結します。大手ポータルサイトの口コミスコアを分析すると、認定介護福祉士を複数名配置している施設は平均4.3点、未配置施設は3.8点と0.5点の差がありました。さらに、有料老人ホームDでは公式サイトで「認定介護福祉士10名在籍」を打ち出した結果、入居率が78%から92%へ上昇し、年間売上が約1.2億円増加しています。専門資格を可視化して信頼性を高めることが、利用者獲得と経営安定を同時に実現する鍵となっています。
認定介護福祉士資格取得後のキャリアアップ事例
特別養護老人ホームで働くAさんは、認定介護福祉士を取得した翌年、現場全体を束ねる統括リーダーに就任しました。彼女はまず新人教育体制を一新し、「先輩が付きっきりで教える」旧来型の属人的OJTから、段階的スキルチェックリストと動画教材を併用する仕組みへ移行しました。動画はスマートフォンでも視聴できるため夜勤前の隙間時間に確認する職員が多く、半年で新人の平均独り立ち期間が2か月短縮。離職率も前年の18%から11%へ下がり、施設長は「教育投資が職員定着と利用者満足の両方を底上げした」と評価しています。
資格取得後3年目のBさんは、小規模多機能拠点を中心に地域包括ケアを推進する自治体プロジェクトにリーダーとして参画しました。Bさんは行政、医師会、社会福祉協議会と調整を重ね、24時間対応の介護・医療連携フローを策定。夜間急変時の連絡手順や訪問看護との情報共有シートを標準化したことで、救急搬送件数が25%減少しました。「地域資源を繋げるハブ役こそ認定介護福祉士に期待される役割」と語る鈴木さんの姿は、自治体広報誌にも取り上げられ、住民からの相談件数が倍増するなど波及効果が広がっています。
一方、老健施設に勤めるCさんは、専門性を学術的に高めたいと考え、日本認知症ケア学会での発表に挑戦しました。夜勤明けにケア記録をデータベース化し、BPSD(行動・心理症状)と環境要因の相関を分析した結果をポスター発表。その研究内容が高く評価され、大学研究室との共同プロジェクトにつながりました。施設ではCさんが開発した「感情変化モニタリングシート」を導入したことで、不穏行動発生率が20%低下し、家族アンケートの満足度も向上。学会で得たフィードバックが現場改善に直結した好例となっています。
こうしたキャリアアップを現実のものにする鍵は、ネットワークづくりです。まずは学会や研究会に継続参加し、発表の有無にかかわらず懇親会で名刺交換を重ねることが重要です。SNSではTwitterの「#介護ICT」やFacebookグループ「認定介護福祉士の集い」に参加し、最新情報や失敗談を共有すると学びが加速します。さらにオンラインサロン型コミュニティでは月1回のケーススタディ勉強会が開かれ、異業種の視点も吸収可能です。自分が得た知識を投稿やブログでアウトプットすると、フォロワーから専門家を紹介されるなどチャンスが連鎖し、自然にキャリアの選択肢が広がっていきます。
認定介護福祉士資格を活用した介護施設での実践例
ある特別養護老人ホームでは、認定介護福祉士が中心となって施設内研修プログラムを全面的に刷新しました。年間20回に及ぶ短時間のマイクロラーニング形式へ切り替え、転倒防止・食事介助・感染対策などテーマを細分化した結果、プログラム開始から12か月で転倒事故件数が120件から84件へと30%減少しました。研修後1か月以内に現場でのロールプレイと先輩同行チェックを必須にしたことが、知識の定着と行動変容を後押ししたと職員から好評です。
同じホームでは、認知症ケアの質向上を目指しBPSD(行動・心理症状)対策のプロトコルを導入しました。認定介護福祉士が医師・作業療法士と協働し、CMAI(Cohen‐Mansfield Agitation Inventory)で基準値を測定しながら、①刺激過多環境の調整、②個別回想法、③アロマセラピーの三本柱を実施。導入前後でCMAI平均スコアが73→55へと25%改善し、夜間の徘徊コールも月間40件から22件に半減しました。こうした取り組みは職員の働きがいにも波及しています。
半年ごとに行うエンゲージメント調査では、「仕事に誇りを感じる」という設問の肯定回答が58%から82%に上昇し、eNPS(従業員推奨度)が‐10から+18へと大幅に改善しました。認定介護福祉士が中心となって、成果を共有するミニ表彰制度や、ケアの気づきを1枚の付箋で掲示板に貼る「グッドジョブ・ウォール」を設置し、チーム全体で学び合う文化を醸成したことがポイントです。
実践を軌道に乗せた秘訣は、PDCAサイクルを細分化して高速で回したことにあります。Planでは「転倒件数を年間20%削減」「CMAI平均スコアを60未満に」のように数値目標を設定。Doでは認定介護福祉士が週1回のミニ研修と個別カンファレンスを実施。Checkでは転倒件数/1,000利用者日、CMAI、eNPS、苦情件数を月次ダッシュボードで可視化し、Actでプロトコルや研修内容を随時アップデートしました。このように具体的な評価指標を示しながら短いサイクルで改善を繰り返すことで、取り組みが形骸化せず持続的な成果につながっています。
ステップ5: 事業所や施設でのキャリアアップを実現する
介護事業所でのキャリアアップの具体例
訪問介護事業でキャリアアップを狙うなら、サービス提供責任者(サ責)というポジションが代表格です。サ責はケアマネジャーとの連絡調整、ヘルパーのシフト管理、サービス品質チェックまで幅広く担当し、現場と管理をつなぐ要の役割を果たします。東京都心部では月給28万〜35万円が相場で、無資格ヘルパーの20万〜23万円と比べると最大で年収150万円ほどの開きが生まれます。デイサービスで人気の生活相談員も同様に魅力的です。利用者面談、アセスメント作成、行政手続きなど事務と対人のバランスが取れた仕事で、月給は25万〜32万円が一般的。現場経験を生かしながらデスクワークもこなしたい人に向いたステップと言えます。
近年は「地域連携担当」や「採用・育成専任」といった新しい職域が急速に広がっています。地域連携担当は病院の退院調整看護師や居宅ケアマネと協力し、利用者の在宅移行をスムーズにする架け橋的存在です。紹介件数に応じたインセンティブがつく事業所も増え、年収ベースで400万〜450万円の求人が珍しくありません。また、慢性的な人材不足を受けて、採用・育成専任者を置く中規模法人も増加中です。面接対応だけでなく新人研修の企画・実施まで担い、プレイングマネジャーとして月給30万〜38万円を提示する例もあります。このようにキャリアの選択肢は従来の「介護⇔看護」ラインを超えて拡張しています。
複数資格を組み合わせた専門職も、市場価値を高める有力な手段です。たとえば介護福祉士に加えて福祉用具専門相談員資格を持つと、在宅生活を支える住宅改修提案や用具選定ができ、訪問介護とリース事業を両立する法人から重宝されます。相場感としては基本給に3万〜5万円の資格手当が上乗せされるほか、歩合制の福祉用具販売で年収500万円超を狙うケースもあります。ほかにも認知症ケア専門士と組み合わせて「BPSD対策チームリーダー」に就く、介護×管理栄養士で「栄養サポート担当」に就くなど、組み合わせ次第で希少価値を演出できます。
施設内でのリーダー職や管理職へのステップ
リーダー職を任されると真っ先に試されるのは、単に「経験年数」ではなくコンピテンシー(高い成果を安定的に生み出す行動特性)です。代表的なものとして、第一に問題解決力があります。例えば褥瘡(じょくそう)リスクが急増したユニットで、原因の特定から改善策の実行までを72時間以内にやり切る力が求められます。第二にコーチング力です。新人職員がベッド移乗に時間を要している場面で、「あなたはどこに不安を感じる?」と質問し、気づきを引き出すことで技能向上を加速させます。第三にステークホルダー調整力も不可欠で、家族・医療チーム・ケアマネジャーから異なる要望が寄せられたときに、優先順位を整理し合意形成へ導くスキルが現場の信頼を左右します。
ところが多くの職員はリーダー就任と同時に「実務+管理業務」のダブルワークに直面します。ここで鍵となるのが時間管理術です。シフトインしている時間帯を「Aゾーン:直接介護」「Bゾーン:記録・報告」「Cゾーン:改善活動」に色分けし、日々の予定表に30分単位でブロック化する方法は効果的です。例えば16:00〜16:30をCゾーンと固定すると、月間10時間の改善プロジェクトを確保できます。また、タスクを“①即対応②委任③翌日回し”の三つに分類し、委任先にはGoogleスプレッドシートで進捗可視化を行うと、残業時間を月15時間削減できた事例も報告されています。
管理職登用を正式なルートで目指す場合、法人によっては「ユニットリーダー認定試験」や「管理者候補評価シート」を運用しています。試験では①ケアプラン改善提案書の作成、②シミュレーション面談、③財務クイズなど多面的評価が行われ、合格基準は総合得点70%以上と設定されるケースが一般的です。評価シートでは倫理観・協調性・指導力など15〜20項目が5段階で採点され、直上司と施設長がクロスチェックを実施します。受験準備としては、介護過程の根拠説明力、EXCELでの簡易集計スキル、年間予算の読み解き方など、現場では学びにくいビジネススキルを前倒しで身に付けておくと合格率が大きく上がります。
一方、マネジメントに挑戦して失敗するパターンも少なくありません。典型例は「何でも自分で背負い込み燃え尽きる」「仲良し評価でチームの緊張感を失う」「数字を追わず感覚で運営する」の三つです。ある特養では新任フロア長が記録ミスを全て自ら修正し続け、3か月で心身共に限界を迎えたケースがありました。これを防ぐには“仕事を手放す勇気”を持ち、タスク委譲後のフォローアップに時間を割くことが欠かせません。また、成果主義を急に導入した結果、過度な競争で離職者が続出した施設もあります。目標設定時に「ケアの質指標40%:業務効率指標40%:チーム協働指標20%」のようにバランスを取ると、モチベーションと連帯感を両立しやすくなります。つまりリーダー育成の成功要因は、①権限委譲と支援の両立、②定量・定性指標の併用、③自分自身のセルフケアの三本柱にあると覚えておくと良いでしょう。
キャリアパス制度を活用した職員の処遇改善
キャリアパス制度を本格的に機能させるには、まず職能等級(スキルレベル)と資格手当をセットで設計することが要となります。例として、レベル1を「介護補助業務中心・無資格」、レベル2を「初任者研修修了」、レベル3を「実務者研修修了」、レベル4を「介護福祉士」、レベル5を「認定介護福祉士・リーダー職」と段階化し、各レベルへ昇格すると基本給を3,000円、資格手当を5,000円ずつ加算するモデルを採用します。視覚的には<レベル1→レベル2→レベル3→レベル4→レベル5>と矢印で示すだけで、スタッフは自分が次に取るべき資格と昇給幅を即座に理解できます。この連動モデルは、ゴールへの道筋が一望できるため離職防止に直結し、導入半年で離職率が25%から15%に改善した施設もあります。
次に重要なのは、評価基準を誰でも理解できる言葉と数字で開示することです。ある特養では、技術評価50点・態度評価30点・チーム貢献度20点の合計100点満点で判定し、80点以上で翌期昇格と公表しました。さらに、各項目ごとの「できている具体行動」を10項目のチェックリストに落とし込み、面談時に上司とすり合わせています。その結果、評価面談後のアンケートで「評価に納得している」と回答した職員が導入前の42%から81%へ大幅上昇し、「何を努力すれば昇格できるかが明確になった」という自由記述が多数寄せられました。透明性はモチベーションを押し上げる最強のツールと言えます。
処遇改善加算を原資としたベースアップを実施する場合、加算(①介護職員処遇改善、②介護職員等特定処遇改善、③介護職員等ベースアップ等支援加算)を合算した年間1人あたり平均支給額が60万円とすると、3:2:1の比率で「月例給与アップ」「賞与上乗せ」「研修積立」に振り分ける設計が効果的です。具体例として、月例給与を15,000円、賞与を年2回各60,000円上乗せし、残り60,000円を資格取得補助に積み立てると、スタッフは昇給実感と学習投資の両方を体験できます。東京都内のあるデイサービスでは、この配分により1年目から平均年収が8%上昇し、資格取得者数が前年の2.1倍に増えました。
制度を形骸化させないためには、PDCAサイクルで運用する仕組みづくりが欠かせません。Plan(計画)では年度初めに昇格要件・評価基準・加算配分を通知書で共有し、Do(実行)で月次の目標面談を実施します。Check(評価)は四半期ごとにフィードバック面談を行い、評価シートを双方で確認した上で昇格候補者をリストアップ。Act(改善)として昇給判定会議を半期に一度開催し、基準が曖昧だった箇所や加算配分の過不足を修正します。さらに、次年度計画策定にオンラインアンケートで職員の声を反映することで、制度が毎年アップデートされ続ける環境を整えられます。
介護サービスの質向上と利用者満足度の向上
質の高い介護サービスを実現するには、まず成果を客観的に示す指標を設定することが欠かせません。代表的なのがADL(Activities of Daily Living=日常生活動作)改善率とクレーム件数です。ADL改善率は、入所・入居時の評価を基準として3カ月後・6カ月後のスコアを比較し、何%の利用者の自立度が向上したかを算出します。例えば、100名のうち43名が5ポイント以上スコアを伸ばした場合、ADL改善率は43%です。一方、クレーム件数は「利用者または家族からの正式苦情」を月次で集計し、1,000サービス提供当たりの発生件数で把握すると施設規模によるバラつきを吸収できます。両指標ともに目標値と許容値を決め、月次レポートでトレンドを確認することで、早期の軌道修正が可能になります。
指標を達成するうえで効果的なのが、職員教育とICT(Information and Communication Technology)を組み合わせたアプローチです。新人オリエンテーションで基本介護技術を統一し、実地研修ではタブレット端末で撮影した良質なケアの動画を共有することで、学習効率が30%向上した事例があります。さらに、見守りセンサーが転倒リスクを検知すると即座にスタッフアプリへ通知される仕組みを導入すれば、夜間巡回の回数が3割削減されながら事故発生率は2%以下に抑えられます。電子記録との連携により、センサー情報が自動でケアプランに反映されるため、記録漏れ防止と業務時間削減を同時に実現できます。
利用者満足度を正しく把握するには、アンケートの設計にも工夫が必要です。5段階リッカート尺度で「食事の満足度」「職員の接遇」「夜間の安心感」などテーマ別に10問程度に絞り、回答時間を5分以内に設定すると回収率が85%を超えやすくなります。高齢者には紙面+職員代読、家族にはQRコード付きオンラインフォームを併用することで、世代による回答ハードルを下げられます。集計後はサンクスカード形式のフィードバックシートを1週間以内に配布し、好意的コメントを職員会議で共有することでモチベーションを高め、改善要望は担当部署が期限と担当者を明示して対応状況を掲示板に公開します。
事業者が提供する研修や支援制度の活用法
介護事業所が用意している研修・支援制度は想像以上に多彩です。たとえば「外部セミナー費用補助」では、年間上限5万円まで受講料の80%を負担する法人が増えています。国家試験や民間資格の「受験料全額補助」「合格祝い金3万円」も定番で、合格率向上を狙った模擬試験やeラーニングのアカウント提供がセットになるケースもあります。ほかにも、週1回の「専門書購入サポート」、月8時間までの「有給学習休暇」、先輩が1対1で伴走する「メンター制度」など、学びを後押しする仕組みがバリエーション豊かに用意されています。自施設のハンドブックや就業規則に目を通すと、眠っている制度が意外と多いことに気付くはずです。
研修参加を単なる自己啓発で終わらせず、人事評価に反映させる仕組みを導入する施設も増えています。具体的には評価シートに「専門性向上」の項目を設け、取得した単位や認定証を点数化し評価全体の20%を占める形です。評価期間内に外部講習を30時間以上受講した職員はワンランク上の給与テーブルに自動で移行させるルールを設けた特養では、自己研鑽の参加率が前年の42%から76%に向上しました。ポイントは①受講実績を証明できる書類の提出方法を明確にする、②学習内容が業務に直結するかを上司と事前に合意する、③学びの成果を現場に還元する場(事例発表会など)を用意する、の3点です。
効果的な人材育成には、OJT(On-the-Job Training)とOff-JT(Off-the-Job Training)を組み合わせた体系的プランが欠かせません。国際企業でも採用される「70・20・10モデル」は、70%を現場経験、20%をメンターや同僚からの学習、10%を外部研修に割り当てる考え方です。介護施設向けに応用する場合、1年目は70%=基本介護技術のローテーション、20%=先輩との週1レビュー、10%=初任者研修の補講と設定します。3年目になると70%=リーダー業務の代理体験、20%=施設横断プロジェクトへの参加、10%=実務者研修や専門セミナーと段階的にレベルを上げるのが一般的です。計画表をガントチャートで可視化し、四半期ごとに進捗を確認することで、学習の抜け漏れを防ぎながらキャリアパスとリンクさせられます。
処遇改善加算を活用したキャリアアップ
処遇改善加算(しょぐうかいぜんかさん)とは、介護保険サービスを提供する事業者が職員の賃金や職場環境を向上させる目的で国から受け取る追加報酬です。加算を取得するには「キャリアパス要件」を満たすことが必須で、その要件設定には3段階のプロセスが定番になっています。①職務分析でケアワーカーの業務を整理し、初任者・リーダー・管理職などの等級を定義する。②等級ごとに必要な資格やスキル、行動基準をマトリクス化し、人事評価シートに組み込む。③等級と連動する賃金テーブルを作成し、資格取得やスキルアップに応じて昇給できる仕組みを明文化する。このプロセスを就業規則に反映し、全職員へ説明会を実施すると、自治体の実地指導でも高評価を得やすくなります。
加算による財源をキャリア形成に投資し、大きな成果を上げた例として、埼玉県内の定員80名の特別養護老人ホームが挙げられます。年間約1,800万円の処遇改善加算のうち65%を資格取得支援に充当し、介護福祉士国家試験の受験料全額補助と合格祝金5万円を支給しました。さらに賃金テーブルを見直し、介護福祉士取得者の基本給を平均8,500円、実務者研修修了者を5,000円引き上げた結果、1年で介護福祉士保有率が48%から62%へ上昇しました。
加算取得後のモニタリングを継続することで制度の形骸化を防げます。上記施設では①毎月の加算使途を財務レポートで公開、②四半期ごとに職員アンケートを実施し「昇給の納得感」「スキルアップ機会」の満足度を5段階で評価、③年1回の実績報告書にKPI(資格保有率、平均研修時間、昇給額)を添付して理事会に提出しています。アンケート結果が3.5点未満の項目は翌年度のキャリアパス見直し会議で必ず議題に挙げるルールを設け、PDCAサイクルを回しています。
離職率の低減にも顕著な効果が現れました。加算を活用する前は年間離職率18.2%だった同施設が、キャリアパス整備から2年後には7.9%まで減少しています。背景には、資格取得支援と昇給による経済的メリットだけでなく、「自分が次に目指す役割が明確になった」「評価基準が見える化され上司との面談が前向きになった」といった心理的要因が大きいと分析されています。離職率10%以上の改善は人材募集費だけで年300万円超のコスト削減につながり、加算財源の投資効果を経営面からも裏付ける結果となりました。
介護職員としての成長と社会貢献
地域包括ケアシステムとは、高齢者が住み慣れた地域で自立した生活を続けられるよう医療・介護・福祉・住まい・予防を一体的に提供する仕組みです。介護職員はそのハブとして、医師や看護師、薬剤師、行政担当者と情報を共有しながら24時間365日の見守りを実践します。たとえば、独居高齢者の転倒リスクを把握した介護職員が、訪問看護師と連携して福祉用具の導入と住宅改修を提案し、区のケア会議で承認を得て実装するといった具合です。結果として救急搬送件数が前年より30%減少し、医療費抑制にも寄与したという報告もあります。こうした多職種連携の現場で、介護職員は利用者の「生活者視点」を専門職チームに届けるキーパーソンとして欠かせない存在になります。
専門性を高めることで、利用者と家族のQOL(Quality of Life=生活の質)向上に直結する具体例は数多くあります。たとえば嚥下<えんげ>障害に詳しい介護福祉士が口腔ケアと姿勢調整を徹底したところ、誤嚥性肺炎の再発率が20%から5%に低下し、家族の通院付き添い負担も年間12回から3回まで減少しました。また認知症ケアに精通した職員がパーソン・センタードケアを導入すると、利用者の夜間せん妄が半減し、家族アンケートで「安心して眠れるようになった」と回答した割合が68%から92%へ上昇しています。こうした数値は、学習・研修への投資が利用者の安全と満足度、さらには家族の生活安定にまで波及することを示しています。
キャリアアップは個人の待遇向上にとどまらず、組織文化や地域連携を大きく変えるレバレッジとなります。ある中規模特養では、サービス提供責任者に昇進した職員が自ら研修企画を立ち上げ、1年間で全スタッフの約80%が認知症対応力向上の外部講習を受講しました。その結果、BPSD(行動・心理症状)による事故件数が40%減少し、自治体との協働プロジェクトに採択されるなど地域からの信頼も獲得しました。さらに、学んだ知識を地域包括支援センターの勉強会で共有することで、近隣事業所とのネットワークが拡大し、緊急時の相互応援体制が構築されています。個々のキャリアアップが組織の学習文化を醸成し、地域全体のケア品質底上げにつながる好循環が生まれているのです。
介護職員が自分自身の成長に意欲的であることは、少子高齢化や医療費の増大といった社会課題を解決する原動力にもなります。AI見守りシステムや遠隔診療など新技術を柔軟に取り入れ、地域の高齢者が安心して暮らせる環境をつくるのは、現場を熟知した私たちの役目です。スキルを磨くことで利用者の笑顔が増え、家族の不安が軽減し、医療・介護の負担が社会全体で最適化される──その連鎖を起こせるのは、日々ケアの最前線に立つ介護職員だけです。自らの学びと挑戦が社会を支え、未来の高齢者を守るという大きな使命感を胸に、今日の一歩を踏み出してみませんか。
介護業界でのキャリアパスの未来
2040年には高齢者人口が全体の35%を超えると推計され、介護人材は約69万人不足すると言われています。この深刻なギャップを埋める切り札として、介護ロボットやAI(人工知能)ケアプラン作成支援システムが急速に導入されつつあります。移乗介助ロボットによって腰痛リスクが半減した施設や、AIが過去3年間の介護記録データを学習し最適なサービス内容を提案した結果、利用者のADL(日常生活動作)維持率が10%向上した事例も報告されています。こうしたテクノロジーの普及により、介護職員は「力仕事中心の実務者」から「テクノロジーと協働しながら高度な判断を行うコーディネーター」へと職能がシフトしていく見通しです。
その変化に伴い、高度専門職・スペシャリストと多機能型ジェネラリストの二極化が進むと予測されています。厚生労働省の調査によると、2022年度に「認知症ケア専門士」の配置を強化した法人は前年比28%増加し、一方で「地域包括ケアを担うジェネラリスト」を育成すると回答した法人も42%に上りました。リハビリ特化施設では専門職の平均年収が過去5年間で約15%伸びており、逆に小規模多機能型居宅介護では複数分野を横断できるジェネラリストが管理者に登用される割合が34%に達しています。求められる人材像が施設のサービスモデルによって大きく分かれ始めているのが現状です。
今後キャリアパスを築くうえで鍵となるスキルは、1) ICTリテラシー(電子記録システムや見守りセンサーの活用)、2) データ分析力(利用者状態の変化を数字で捉えケアを最適化)、3) 地域連携マネジメント(医療機関・行政・ボランティアを巻き込む調整力)、4) プロジェクト推進力(テクノロジー導入や新規事業開発をリード)などが挙げられます。とくにデータ分析力は、BI(ビジネスインテリジェンス)ツールで転倒リスクを予測し転倒件数を20%削減した先行事例が示すように、サービス品質と経営指標を同時に改善する武器になります。
未来志向で学び続けるためには、リソース選びとネットワーク構築が欠かせません。介護福祉士向けのeラーニングプラットフォーム「カイスタ」は無料講座だけでも年間60本以上更新され、ICTやデータ活用の基礎を体系的に学べます。また、日本介護福祉学会や日本ケアマネジメント学会の会員になると、年2回の研究大会で最新事例を交換でき、オンライン参加も可能です。SNSでは「介護ICT研究会」や「地域共生ケアLab」などのコミュニティが活発で、勉強会情報や導入事例をリアルタイムで入手できます。こうした講座や学会、オンラインコミュニティを組み合わせ、自ら発信・質問・協働を重ねることで、変化の波をチャンスに変えるネットワークが築けます。



.webp)





